دیفتری یک بیماری حاد عفونی باکتریایی است که بیشتر لوزه ها،گلو،حنجره وبینی رامبتلا می کند.این بیماری به دنبال برنامه گسترش ایمنسازی بشدت کاهش یافته ودر حال حذف از جامعه است.عامل بیماری باکتری بنام کورینه بکتریوم دیفتریا است.
دو فرم از دیفتری وجود دارد که شامل بیماری تنفسی و دیفتری زخم می باشد.
موردي است که معیار بالیني را داشته باشد.
هر بيماري كه با فارنژيت، لارنژيت و يا تونسيليت به همراه غشاء چسبنده روي لوزه ها، حلق و يا داخل بيني مراجعه نمايد.
فارنژيت حاد يانازو فارنژيت حاد يالارنژيت حاد يابا غشاء چسبيده لوزه ها حلق ويا بيني
موردي كه علاوه بر معيارهاي باليني داراي معيارهاي آزمايشگاهي نيز باشد و يا ارتباط تاييد شده همه گيرشناسي (Epidemiologic) با مورد قطعي آزمايشگاهي داشته باشد.
این بیماری به لحاظ پوشش خوب ایمنسازی در ایران،بشدت کاهش ابتلاءداشته وتعداد موارد بروز بسیار اندک است ،لذاضرورت تقویت مراقبت وتوجه ویژه دارد.
بیماری سرخک
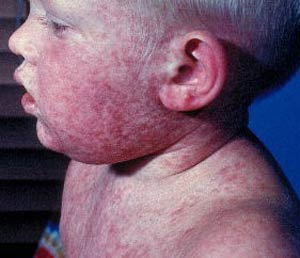
این بیماری حاد بثوری بسیارمسری با قدرت انتشار بالاست.
علائم مقدماتی آن شامل تب احتقان ملتحمه (Conjunctivitis ) آبریزش از بینی ( Coryza ) سرفه و دانه های قرمز بر روی سطح مخاطی دهان: ( Koplik Spots ) می باشد. معمولاً در روز سوم تا هفتم بعد از بروز ثبورات ابتدا در صورت ( ناحیه خط مو) ظاهر شده و سپس به تمام بدن گسترش می یابند که به طور معمول 7-4 روز باقی می مانند. دوره نهفتگی بیماری 14-7 روز می باشد. انسان تنها مخزن ویروس محسوب می شود. بیماری از دیدگاه نحوه گزارش دهی در گروه A سازمان جهانی بهداشت از نظر بیماری های قابل گزارش قرار دارد ( گزارش موارد بیماری الزامی است و باید با سریع ترین راههای ممکن نظیر تلفن صورت پزیرد ).
گزارش دهی: فوری
عامل بيماري : ويروس (گونه موربيلي ويروس از خانواده پاراميكسو ويروس )
مخزن : انسان
دورة كمون : 10 تا 12 روز
علائم مقدماتى :
شامل تب، خستگى، سرفه، آب ريزش از بينى و التهاب ملتحمه
راش جلدى: ماكولو لرپاپولار 2 تا 4 روز بعد از شروع علائم مقدماتي
مورد مشکوک :
هرفرد با تب و بثورات جلدي ماكولو پاپولر.
مورد تاييد شده باليني: هر شخص با تب و راش ماكولوپاپولر (غيروزيكولار) به همراه يكي از علائم سرفه، كوريزا
(آبريزش بيني) يا كنژنكتيويت كه نتوانسته باشيم نمونه آزمايشگاهي لازم را تهيه نماييم.
مورد تاييد شده اپيدميولوژيك: مورد باليني كه ارتباط اپيدميولوژيك (تماس مستقيم در 7 الي 21 روز قبل از بروز علائم) با يك مورد قطعي آزمايشگاهي داشته است، ولي از خود بيمار نمونه تهيه نشده است.
مورد قطعي آزمايشگاهي:وجود آنتي بادي IgM اختصاصي سرخك در نمونه خون يا بزاق بيمار.
عوارض :
اوتيت مديا
پنومونى
اسهال
تشنج ناشى از تب
كورى
انسفاليت
ایمنی زایی واکسن سرخک :
ميزان ايمني برعليه بيماري سرخك در صورت واكسيناسيون در
سن 9 ماهگي 85% مي باشد .
ميزان ايمني برعليه بيماري سرخك در صورت واكسيناسيون در
سن 12ماهگي 95% مي باشد .
در حال حاضر 2 نوبت واكسن سرخك (MMR) در سنين 12 و 18 ماهگي به كودكان تلقيح مي گردد
پوشش ايمنسازي نوبت اول و دوم سرخك در كشور بايد بالاتر از 95% باشد تا (Heard Immunity) مانع بروز طغيانهاي سرخك گردد.
هدف کشوری :
یکی از اهداف بسیار مهم سازمان بهداشت جهانی در جهت مقابله با بیماری ها ، حذف سرخک می باشد که به معنای توقف انتقال محلی بیماری در یک ناحیه بزرگ جغرافیایی است و در این حالت بدنبال ورود یک فرد مبتلا به منطقه ، انتقال بیماری روی نمی دهد. در این مرحله (حذف ) تداوم مداخله در اقدامات مورد نیاز است.
- استراتژی :
اقدامات لازم در راستای نیل به این هدف ( حذف بیماری ) برنامه های جدید ایمن سازی ( بعد از اعلام مرحله ی حذف شیوه ی اجرای واکسیناسیون آن نسبت به مرحله کنترل آن تغییر یافته است) و مراقبت در جهت حذف زنجیره انتقال ویروس در جامعه است.
بدون شک کار تقویت پوشش ایمن سازی و اجرای برنامه هاب تکمیلی آن درگروههای سنی مختلف بر اساس شواهد اپید میولوژی به منظور حذف زنجیره انتقال نقش بسیار مهم و اساسی خواهد داشت. در کنار این استراتژی تقویت برنامه های آزمایشگاهی جهت تشخیص قطعی موارد سرخک منطبق بر برنامه های دقیق عملیاتی به عنوان مکمل کار ایمن سازی ضرورت بسیار دارد.
موارد منع واکسیناسیون :
1- داشتن بیماریهای حاد تبدار با تب متوسط تا شدید (بالاتر از 5/38 درجه سانتیگراد)؛ قبل از گذشت
2- حدود یک ماه از تزریق یک واکسن ویروسی زنده دیگر درعین حال اگر ۲ واکسن، همزمان و در نقاط مختلف بدن تزریق شوند، مانعی ندارد و بدیهی است رعایت فاصله بین واکسن خوراکی پولیو و واکسن تزریقی سرخک، لزومی ندارد
3- نقص ایمنی و بدخیمیها ؛
4- بارداری ؛
5- حساسیت شدید نسبت به آنتی بیوتیکهای بهکار رفته در واکسن (مثل نئومایسین و کانامایسین)
عوارض واکسن :
عوارض واکسن به واکنشهای موضعی و واکنشهای عمومی، تقسیمبندی میشود، بیشتر این واکنشها خفیف هستند و خودبهخود بهبود پیدا میکنند .
1- عوارض موضعی: درد، تورم و یا قرمزی محل تزریق که در حدود ۱۰% موارد مورد انتظار است.
2- واکنشهای عمومی:
• در ۵ تا ۱۵ درصد واکسینه شدهها بهوسیلة واکسن سرخک، تب، راش و یا التهاب ملتحمه مشاهده میشود.
• واکنش نسبت به جزء اوریون واکسن MMR، شامل تورم غدد پاروتید (بنا گوشی ) و واکنش نسبت به جزء سرخجه واکسن MMR، شامل درد مفاصل و تورم غدد لنفاوی است.
ورم مفاصل نیز در ۱% از کودکان و ۱۵% از بزرگسالان واکسینه شده، مشاهده میشود.
درد مفاصل (آرترالژی): معمولاً در مفاصل محیطی کوچک بهوجود میآید
مراقبت بیماری :
۱- کشف و بررسی سریع کلیة موارد مظنون به سرخک
۲- اثبات موارد بهوسیلة تشخیص آزمایشگاهی
۳- مشخص کردن منبع احتمالی بیماری (محلی یا وارده)
۴- پیشبینی و جلوگیری از طغیانهای بیماری
۵- مشخص نمودن جمعیتهای پرخطر*
* منظور از جمعیتهای پرخطر، مهاجرین، حاشیهنشینهای فقیر، جمعیتهای جابجا شده، جمعیتهای با دسترسی مشکل، جمعیتهای با فرهنگها و اعتقادات خاص، جمعیتهای با پوشش پایین واکسیناسیون و … هستند.
بطور کلی نظام مراقبت در برنامه ( حذف ) متمرکز خواهد بود بر :
1- کشف سریع تمامی موارد مظنون به بیماری
2- اثبات آزمایشگاهی موارد مظنون
3- شناخت کلیه موارد شاخص (مورد اولیه )
برای این منظور کلیه موارد مظنون به سرخک بایستی مورد بررسی اپید میولوژی قرار گرفته و پس از تهیه ی نمونه (سرم - ترشحات گلو - ادرار) اقدام به ایمن سازی تکمیلی برای اطرافیان بیماری شود.
برای جمع آوری داده های بالینی و آزمایشگاهی لیست خطی و فرم بررسی تهیه شود. درحال حاضر تشخیص بر مبنای آزمایش سرولوژیک و اندازه گیری آنتی بادی از نوع IGM می باشد.
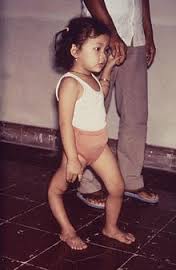
فلج شل حاد:
مورد مشكوك:
بروز هرمورد فلج شل حاد در يك كودك زير 15 سال بدون ارتباط با تروماي واضح.
نكته مهم: دقت فرماييد كه هدف نظام مراقبت نه فقط گزارش موارد فلج اطفال بلكه گزارش تمام موارد فلج شل حاد، صرف نظراز علت ايجاد آن است.
مورد قطعي:
هرفردي كه ويروس وحشي فلج اطفال از مدفوع وي به دست آيد.
براي بيمار مشكوك به فلج شل حاد چه اقداماتي انجام ميشود:
گزارش بيمار مشكوك به فلج شل بصورت تلفني (فوري) به مركز بهداشت مربوطه ويا مركز بهداشت شهرستان مراغه (37222050)درنظام مراقبت فلج شل حاد بايستي هرمورد مشكوك حداكثر ظرف مدت 7 روز از بروز فلج شل كشف وگزارش گردد.تمام موارد فلج شل حاد گزارش شده حداكثردر عرض 48 ساعت بررسي شده ووقوع فلج شل حاد مورد تاييد قرار گيرددونمونه مدفوع مناسب حداكثر ظر مدت 14 روز پس از بروز فلج از بيمار تهيه گردد.نمونه ها حداكثرطي سه روز به آزمايشگاه ويروس شناسي تهران واصل شود .پيگيري بيمار مبتلا به فلج شل حاد پس از 60 روز بعد از بروز فلج صورت پذيرد .تمام موارد مبتلا به فلج شل حاد حداكثر ظرف 70 روز پس از بروز فلج طبقه بندي شده (در كميته دانشگاهي/دانشکده طبقه بندي AFP ) وتشخيص نهايي آن مشخص گردد .شاخص مراقبت ميزان بروز فلج شل غير پوليويي بايستي حداقل دو در صد هزار جمعيت زير 15 سال باشد.
نمونه کافی :
تهیه دو نمونه مدفوع از بیماران فلج شل حاد
1- به وزن 8 گرم
2- به فاصله حداقل 24 ساعت از یکدیگر
3- به فاصله حداکثر 14 روز از بروز فلج
مورد پرخطر(HOTCase ) :
بيماري است كه براساس يافته هاي باليني مشاهده شده توسط پزشك يا طبق اطلاعات موجود احتمال ابتلاي وي به پوليو زياد باشدبراين اساس موارد AFP كه سن كمتر از 5 سال داشته وداراي سابقه واكسيناسيون ناقص مي باشند وهمزمان داراي سه تظاهر باليني اصلي پوليو يعني تب درزمان شروع فلج؛فلج غير قرينه ؛استقرار سريع فلج ظرف سه روز هستند جزء موارد پرخطر محسوب شده ومشمول جمع آوري نمونه از موارد تماس مي باشند.همچنين بيماراني كه شواهد اپيدميولوژيك دال بر تماس آنها با اهالي ويا سكونت در منطقه اي مي باشد كه گردش ويروس پوليو به تازگي در آن رخ داده است مشمول اين تعريف هستند اين موضوع شامل مهاجرين يا مسافرين وارده از كشورهاي افغانستان ؛پاكستان ويا ساير كشورهاي آلوده به ويروس پوليو مي باشند بطور مثال تهيه نمونه از موارد تماس كليه بيماران كه از كشورهاي فوق الذكر واردايران شده ويا اخيرا" با اتباع اين كشورها درتماس بوده اند ضرورت دارد.در تمام موارد زير لازم است از حداقل 3 مورد تماس بيمار يك نمونه مدفوع مناسب تهيه وجهت آزمايشات مربوطه ارسال گردد.
1) بيماران AFP كه فاقد نمونه كافي هستند كه شامل گزارش ديرهنگام بيماري؛فوت يا گم شدن موردAFP قبل از تهيه نمونه كافي وتهيه نمونه نامناسب
2) موارد پرخطر ياHOTCase
3) AFP گزارش شده از مناطق صعب العبور
4) در صورت وجود هرگونه نگراني توسط مسئولين بهداشتي در مورد روند تهيه يا انتقال نمونه هاي بيماران
تعريف مورد تماس :
مورد تماس بيمار فلج شل حاد به كودك يا نوجوان كوچكتر از 15 سال سن(با اولويت كودكان زير 5 سال) اطلاق مي گردد كه طي دوره زماني يك هفته قبل تا دوهفته پس از بروز فلج در بيمار در تماس مستقيم با وي بوده است
در تمام موارد زير لازم است از حداقل 3 مورد تماس بيمار يك نمونه مدفوع مناسب تهيه وجهت آزمايشات مربوطه ارسال گردد
.1) بيماران AFP كه فاقد نمونه كافي هستند كه شامل گزارش ديرهنگام بيماري؛فوت يا گم شدن موردAFP قبل از تهيه نمونه كافي وتهيه نمونه نامناسب
2) موارد پرخطر ياHOTCase
3) AFP گزارش شده از مناطق صعب العبور
4) در صورت وجود هرگونه نگراني توسط مسئولين بهداشتي در مورد روند تهيه يا انتقال نمونه هاي بيماران
راهکارهای حصول به ریشه کنی فلج اطفال :
1- ایمن سازی جاری ( Routine immunization )
2- ایمن سازی تکمیلی ( Supplementary-immunization )
الف) شامل دوره های ملی ایمن سازی ( Nips )
ب) شامل ایمن سازی پاکسازی ( Mopping-up )
3- مراقبت ( Surveillance )
مراقبت بدین معناست که همه موارد مظنون به فلج اطفال در کلیه سنین و افراد مبتلا به فلج شل حاد از جمله گیلن باره در سنین زیر 15 سال باید مورد جستجو وبررسی قرار گیرند که از این طریق می توان جمعیت های در معرض خطر، مناطق پر خطر و جاهایی را که ویروس وحشی کماکان وجود دارد شناسایی و برای مفابله با آن برنامه ریزی نمود.
اجزای نظام مراقبت :
1-وزارت بهداشت
2-دانشگاههای علوم پزشکی
3-کمیته کشوری طبقه بندی موارد فلج شل حاد
4-کمیته های دانشگاهی طبقه بندی موارد فلج شل حاد
نظام مراقبت :
یعنی دریافت اطلاعات برای مداخله
نمای کلی نظام مراقبت:
کشف بیمار ← ← ← طبقه بندی بیمار + تشخیص نهایی
مراقبت فعال و غیر فعال
مراقبت فعال
1- مراجعه مستقیم کارمندان سیستم بهداشتی به مراکز حساس از نظر مراجعه بیماران
2- گزارش دهی مراکز بهداشتی و درمانی به مرکز بهداشت شهرستان
مراقبت فعال از:
بیمارستانها
فیزیوتراپی ها
گزارشدهی صفر ماهیانه :
بیمارستان ها
فیزیوتراپی ها
مراکز بهداشتی درمانی
پایگاههای بهداشتی